Vitamina D pode beneficiar pacientes com lúpus

Vacinação da gripe: essencial para pacientes com artrite
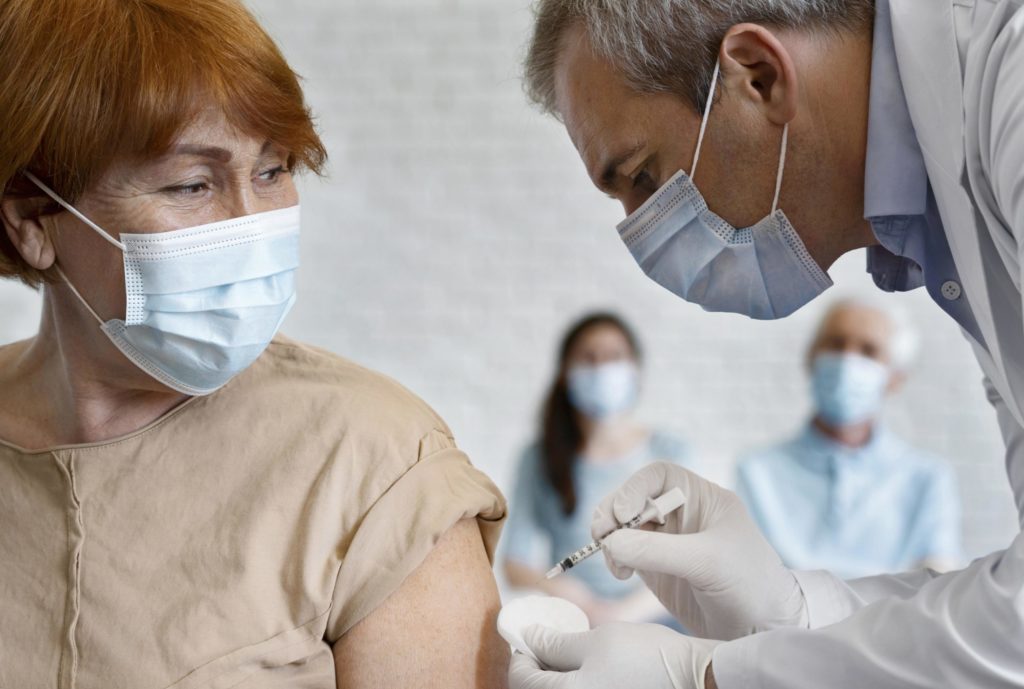
Uma pesquisa da Universidade de Manchester encontrou um déficit na vacinação da gripe e de doenças pneumocócicas entre aqueles diagnosticados com artrite reumatoide (AR), o que aumenta potencialmente o risco de infecções. A equipe de pesquisadores analisou dados de mais de 15.000 pacientes diagnosticados com a doença que foram tratados com certos tipos de medicamentos imunossupressores e descobriu que um em cada cinco pacientes não recebeu nenhuma vacina contra a gripe e um em cada dois pacientes não recebeu nenhuma vacina contra a pneumonia, ao longo do período de acompanhamento do estudo, cinco anos. “Doentes com artrite reumatoide têm o dobro do risco normal de infecção, devido a uma variedade de fatores em comparação com o resto da população. As diretrizes recomendam que as vacinas devem ser utilizadas para proteger esses pacientes contra certos tipos de infecções, tais como a gripe e a pneumonia”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). O estudo utilizou informações de registros eletrônicos de pacientes para avaliar a situação vacinal desse grupo. Os pesquisadores analisaram dados de 15.724 pacientes com diagnóstico de AR entre 2000 e 2013. Os pesquisadores descobriram que aqueles que eram mais jovens, que não apresentavam outro risco clínico e que iam menos ao reumatologista apresentavam menor probabilidade de serem vacinados. Segundo o diretor do Iredo, “as orientações sobre a vacinação contra influenza e a pneumonia para pacientes com AR não são claras para a maioria dos pacientes. O reumatologista precisa manter um diálogo constante com o paciente sobre o tema. É benéfico para os pacientes com AR que os reumatologistas forneçam conselhos específicos sobre a vacinação para os pacientes, de maneira individual, ou considerem https://www.iredo.com.br/wir/wp-content/uploads/2018/08/saude-ossea-scaled-1.jpgistrar vacinas em suas próprias clínicas”, diz. Lanzotti destaca que o alerta do estudo é relevante: “a infecção é significativa para os pacientes com artrite reumatoide. O estudo ressalta a importância da vacinação para ajudar a prevenir o impacto da gripe e de outras infecções”.
Artrite inflamatória juvenil e diabetes

Os resultados de um estudo envolvendo mais de 9.000 pacientes, apresentado no EULAR 2016, mostraram que o diabetes tipo 1 ocorre numa frequência significativamente maior em pacientes com artrite inflamatória juvenil (AIJ) do que na população em geral. Uma melhor compreensão desta ligação entre diabetes e AIJ pode levar a novas intervenções preventivas e terapêuticas em ambas as doenças. “A artrite inflamatória juvenil é a doença reumática crônica mais comum da infância, afetando cerca de 20-150 crianças em cada 100.000. Ela é definida como uma inflamação crônica das articulações sinoviais, com causa desconhecida, que pode começar em crianças, mesmo bem novinhas, com um ano de idade, e que persiste por pelo menos seis semanas. A AIJ provoca dor, inchaço e rigidez das articulações, e, por vezes, exantema e febre. Apesar dos avanços no tratamento, a AIJ pode fazer com que muitas crianças fiquem foram da escola e não participem das atividades físicas”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo), que esteve presente ao evento, que aconteceu em Londres, entre 08 e 11 de junho. Nos últimos anos, avanços importantes têm sido feitos na compreensão dos chamados genes de suscetibilidade que contribuem para diferentes doenças autoimunes. Está se tornando claro que, apesar das diferenças clínicas aparentes entre as doenças autoimunes, elas compartilham uma série de fatores de risco genéticos. Crianças e adolescentes com AIJ são, portanto, suscetíveis de desenvolver outras doenças autoimunes. “Há um claro aumento na prevalência de artrite inflamatória juvenil em jovens com diabetes tipo 1 em comparação com a população pediátrica em geral. No entanto, este estudo mostra a correlação inversa: que o diabetes tipo 1 ocorre mais frequentemente em pacientes com AIJ. O próximo passo é explorar em detalhes os fatores e mecanismos que ligam as duas doenças e confirmar que estes resultados são aplicáveis a outras áreas geográficas, onde diferentes fatores ambientais e genéticos estão em jogo. Ao compreender melhor esta ligação, poderemos ser capazes de desenvolver novas intervenções preventivas e terapêuticas”, diz o diretor do Iredo. O estudo incluiu 9.359 pacientes com AIJ, com idade média de 12 anos, e uma duração média da doença de 4,5 anos, registrados na base de dados pediátricos reumatólogicos alemães, entre 2012 e 2013. O diabetes tipo 1 foi diagnosticado em 50 dessas crianças, o que equivale a uma predominância de diabetes de 0,5%. Em comparação com uma amostra de idade e sexo da população em geral, a prevalência de diabetes em pacientes com AIJ foi significativamente maior, com aproximadamente o dobro da razão de prevalência de diabetes em pacientes com AIJ em relação aos controles (1,92 para as meninas e 2,04 para os meninos). Mais da metade dos pacientes (58%) desenvolveram diabetes antes de AIJ. O aparecimento do diabetes aconteceu, em média, cinco anos antes do início da AIJ. A maioria desses pacientes não tinha recebido qualquer drogas anti-reumática antes do início da sua diabetes. Os pacientes com diabetes tipo 1 não diferiram significativamente no espectro de gravidade da sua AIJ em comparação com aqueles sem diabetes.
Fatores de risco para osteoporose: saiba mais!

Em geral, os fatores de risco para osteoporose são influenciados pela idade, pelo gênero e pela origem étnica. Normalmente, quanto mais idoso, maior é o risco de ter osteoporose. As mulheres são mais suscetíveis à perda óssea do que os homens. Entretanto, embora as mulheres tenham mais chances de sofrer uma fratura osteoporótica (devido à repentina perda óssea durante a menopausa), os homens também podem sofrer de osteoporose. Embora alguns fatores de risco não possam ser modificados (fatores de risco “não- modificáveis”), você deve ser consciente de que fatores que influenciam na sua saúde. Os seguintes fatores de risco são motivo para que você se submeta a uma avaliação da saúde dos seus ossos: História familiar “A genética e o estilo de vida que você compartilha com a sua família e a dieta contribuirão para o seu pico de massa óssea e para o ritmo da perda óssea em idade avançada. Se um dos seus pais sofreu uma fratura, especialmente de quadril, você tem mais chances de ter osteoporose. Cerca de 20-25 % de todas as fraturas de quadril ocorrem em homens mais velhos e os homens têm uma maior probabilidade de ficar com uma deficiência e de morrer após uma fratura de quadril. A osteoporose também é mais comum em pessoas de origem europeia ou asiática, provavelmente por causa das diferenças na estrutura óssea e no pico de massa óssea”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). Fratura prévia “As pessoas que já tiveram uma fratura osteoporótica têm quase duas vezes mais possibilidades de ter uma segunda fratura, em comparação com pessoas que nunca sofreram fraturas. Qualquer pessoa que tenha sofrido uma fratura depois dos 50 anos deve fazer uma avaliação para verificar se tem osteoporose. Na maioria dos casos, será indicado um tratamento para prevenir prováveis futuras fraturas”, diz o reumatologista. Certos medicamentos Alguns medicamentos podem ter efeitos colaterais que diretamente enfraquecem os ossos ou que aumentam o risco de fraturas provocadas por quedas. Os pacientes que tomem alguma das seguintes drogas devem consultar os seus médicos sobre o aumento nos riscos da saúde dos ossos: Glicocorticosteroides – por via oral ou inalados (por exemplo para asma, artrite); Certas drogas imunossupressoras (calmodulina/inibidores da fosfatase calcineurina); Tratamento hormonal para a tiroide (L-Tiroxina); Certos hormônios esteroides (acetato de medroxiprogesterona, hormônios agonistas liberadores de hormônio luteinizante); Inibidores de aromatase (utilizados em tratamentos de câncer de mamas); Certos antipsicóticos; Certos anticonvulsivantes; Certas drogas antiepiléticas; Lítio; Inibidores da bomba de Prótons. Hipogonadismo primário/secundário em homens “Homens jovens que sofrem de hipogonadismo com baixos níveis de testosterona têm baixa densidade óssea, que pode ser aumentada por meio de uma terapia de reposição de testosterona. Em qualquer idade, o hipogonadismo agudo, como aquele resultante da orquiectomia, para o câncer da próstata, acelera a perda óssea a um ritmo semelhante à perda sofrida por mulheres menopáusicas. A perda óssea após uma orquiectomia ocorre rapidamente durante vários anos e na maioria dos casos é recomendável que se faça um tratamento para preveni-la”, orienta Sergio Lanzotti. Certos distúrbios médicos Algumas doenças, assim como os medicamentos utilizados para tratá-las, podem enfraquecer os ossos e aumentar o risco de fraturas. Entre as doenças e os distúrbios mais comuns que podem colocar uma pessoa em risco, encontram-se: Artrite reumatoide; Problemas nutricionais/ gastrointestinais (Doença de Crohn etc.); Doença renal crônica; HIV; Doenças hematológicas/tumores malignos (inclusive cânceres de próstata e de mamas); Certas doenças hereditárias; Estados hipogonadais (Síndrome de Turner / Síndrome de Klinefelter, amenorreia etc.); Desordens endócrinas (diabetes, síndrome de Cushing, hiperparatiroidismo etc.). Menopausa/histerectomia “Mulheres pós-menopáusicas e aquelas que já sofreram a retirada dos ovários ou que tiveram menopausa precoce antes dos 45 anos, devem prestar maior atenção à sua saúde óssea. A perda óssea acelerada se inicia depois da menopausa, quando o efeito protetor do estrogênio fica reduzido. Para algumas mulheres, uma terapia de reposição hormonal pode ajudar a reduzir o ritmo da perda óssea, quando iniciada antes dos 60 anos ou até 10 anos depois da menopausa”, orienta o diretor do Iredo.
TRAPS: Febre Familiar da Hibérnia

A TRAPS é uma doença inflamatória caracterizada por episódios recorrentes de febre com picos febris altos, geralmente com uma duração de duas a três semanas. A febre é normalmente acompanhada por distúrbios gastrointestinais (dor abdominal, vômitos, diarreia), erupção cutânea vermelha e dolorosa, dor muscular e inchaço ao redor dos olhos. Pode ocorrer insuficiência renal na fase tardia da doença. É possível observar casos semelhantes na mesma família. A TRAPS é considerada uma doença rara, mas a sua verdadeira prevalência é atualmente desconhecida. Afeta igualmente indivíduos do sexo masculino e do sexo feminino e o seu início ocorre geralmente durante a infância, embora tenham sido descritos casos em que a doença teve início em adultos. Os primeiros casos foram relatados em doentes de descendência Irlandesa-Escocesa, no entanto, a doença também já foi identificada noutras populações: Franceses, Italianos, judeus Sefarditas e Asquenazes, Armênios, Árabes e Kabylians do Magrebe. As estações do ano e o clima não demonstraram influenciar a evolução da doença. Causas da doença https://libido-portugal.com/kamagra-100mg-comprar/ A TRAPS deve-se a uma anomalia hereditária de uma proteína (Receptor I do Fator de Necrose Tumoral [TNFRI]), que leva a um aumento da resposta inflamatória aguda normal do doente. O TNFRI é um dos receptores celulares específicos de uma potente molécula inflamatória circulante conhecida como fator de necrose tumoral (TNF). A associação direta entre a alteração da proteína do TNFRI e o estado inflamatório grave recorrente observado na TRAPS ainda não foi totalmente identificada. Infeções, lesões ou estresse psicológico podem desencadear os episódios. Fator hereditário A TRAPS é herdada como uma doença autossômica dominante. Esta forma de hereditariedade significa que a doença é transmitida por um dos progenitores que tem a doença e é portador de uma cópia anormal do gene TNFRI. Todos os indivíduos têm duas cópias de todos os genes. Portanto, o risco de um progenitor afetado transmitir a cópia do gene TNFRI mutante para cada filho é de 50%. Também pode ocorrer uma mutação de novo (nova). Nestes casos, nenhum dos progenitores tem a doença, nem é portador da mutação no gene TNFRI, mas a alteração do gene TNFRI desenvolve-se durante a concepção da criança. Neste caso, o risco de outro filho desenvolver TNFRI é aleatório. Prevenção A TRAPS é uma doença hereditária. Uma pessoa que seja portadora da mutação pode ou não apresentar os sintomas clínicos. Atualmente, a doença não pode ser prevenida. A TRAPS não é uma doença infeciosa. Apenas os indivíduos geneticamente afetados podem desenvolver a doença. Sintomas Os principais sintomas são episódios recorrentes de febre que normalmente duram duas ou três semanas, mas por vezes, de maior ou menor duração. Estes episódios estão associados a calafrios e dor muscular intensa, envolvendo o tronco e os membros superiores. A erupção cutânea típica é vermelha e dolorosa, resultante da inflamação subjacente na área da pele e do músculo. A maioria dos doentes sente uma profunda dor muscular tipo cólica no início dos ataques, a qual aumenta gradualmente de intensidade e começa a migrar para outras partes dos membros, seguida pelo aparecimento de uma erupção cutânea. Dores abdominais difusas com náuseas e vômitos são comuns. Inflamação da membrana que cobre a parte da frente do olho (conjuntiva) ou inchaço ao redor dos olhos são características da TRAPS, embora estes sintomas possam ser observados noutras doenças. Dor torácica devido à inflamação da pleura (a membrana ao redor dos pulmões) ou do pericárdio (a membrana ao redor do coração) também é relatada. Alguns doentes, especialmente na idade adulta, têm uma evolução flutuante e subcrônica da doença, caracterizada por episódios de dor abdominal, dores articulares e musculares, manifestações oculares, com ou sem febre, e uma elevação persistente dos parâmetros laboratoriais de inflamação. A amiloidose é a complicação mais grave e de longo prazo da TRAPS, ocorrendo em 14% dos doentes. A amiloidose deve-se à deposição no tecido de uma molécula circulante produzida durante a inflamação, denominada r amiloide A sérica. A deposição de amiloide A nos rins leva à perda de uma grande quantidade de proteínas na urina e progride para insuficiência renal. A apresentação da TRAPS varia doente para doente, em termos da duração de cada episódio e da duração dos períodos assintomáticos. A combinação dos principais sintomas também é variável. Estas diferenças podem ser explicadas em parte por fatores genéticos. Diagnóstico O reumatologista irá suspeitar de TRAPS com base nos sintomas clínicos identificados e por meio de um exame físico e do histórico médico familiar. Várias análises sanguíneas são úteis para detectar a inflamação durante as crises. O diagnóstico é confirmado apenas por análises genéticas, apresentando evidência de mutações. Os diagnósticos diferenciais são outras doenças que apresentam febre recorrente, incluindo infeções, neoplasias e outras doenças inflamatórias crónicas tais como Febre Mediterrânica Familiar (FMF) e Deficiência de Mevalonato Quinase (MKD). Os testes laboratoriais são importantes para o diagnóstico da TRAPS. Análises sanguíneas, tais como a velocidade de sedimentação eritrocitária (VHS), PCR, proteína amiloide A sérica (AAS), hemograma completo e fibrinogênio são importantes durante uma crise para poder avaliar o grau de inflamação. Estas análises são repetidas após a criança ficar assintomática para avaliar se os resultados voltaram ao normal ou se estão próximos. É também testada uma amostra de urina para avaliar a presença de proteínas e glóbulos vermelhos. Podem existir alterações temporárias durante as crises. Os doentes com amiloidose terão níveis persistentes de proteína nas análises à urina. A análise molecular do gene TNFRI é realizada em laboratórios de genética especializados. Tratamento Até esta data, não existe nenhum tratamento para prevenir ou curar a doença. Os anti-inflamatórios não-esteroides ( como o ibuprofeno, naproxeno ou indometacina) ajudam a aliviar os sintomas. Doses elevadas de corticosteroides são muitas vezes eficazes, mas a sua utilização prolongada pode provocar efeitos secundários graves. O bloqueio específico da citoquina inflamatória TNF com a forma solúvel do receptor do TNF demonstrou ser um tratamento eficaz em alguns doentes para prevenção dos episódios de febre. Por outro lado, a utilização de anticorpos monoclonais contra o TNF está associada a uma exacerbação da doença. Recentemente, foi relatada uma boa resposta a um medicamento que bloqueia outra citoquina
Biológicos protegem contra a perda óssea

Uma revisão do Grupo de Trabalho sobre Inflamação Crônica e Estrutura Óssea da International Osteoporosis Foundation (IOF) concluiu que o tratamento precoce e agressivo da artrite reumatoide (AR) com fármacos biológicos, especificamente medicamentos antirreumáticos modificadores da doença biológica, podem ser eficazes na interrupção da perda óssea progressiva dos pacientes com AR. “A perda óssea é um dos efeitos mais prejudiciais induzidos pela inflamação crônica, bem como pelos medicamentos tomados para tratar a artrite reumatoide, como os glicocorticoides. Por isso é importante uma melhor compreensão sobre os medicamentos usados para tratar pacientes com inflamações crônicas que tenham menos probabilidades de impactar negativamente a saúde óssea”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). A perda óssea progressiva da AR tem várias causas. O desenvolvimento da inflamação crônica tem impactos sobre o sistema imunológico e isso leva a sinais e sintomas que podem aumentar a perda óssea. “Anorexia, desnutrição, perda muscular, caquexia e depressão estão direta ou indiretamente relacionadas à inflamação crônica. A diminuição da capacidade funcional e a falta de exercícios associada à dor e às deformidades articulares contribuem ainda mais para a perda óssea progressiva”, destaca o reumatologista. O uso de corticosteroides, durante o tratamento da AR, mesmo em pequenas doses de prednisona de 5mg / dia ou o equivalente, por mais de 3 meses, está associado à perda óssea rápida e persistente. Um estudo mostrou que o tratamento contínuo com prednisona a 10 mg / dia, durante 90 dias ou mais, aumentou o risco de fraturas vertebrais em 17 vezes e fraturas de quadril em 7 vezes. O Grupo de Trabalho concluiu que: “Embora vários estudos relatem ações favoráveis de terapias biológicas sobre a proteção óssea, é claro que ainda há necessidade de mais estudos, pesquisas e aprofundamento sobre o risco de fraturas ósseas em pacientes com AR. Os autores do estudo, recomendam, apropriadamente que todos os médicos que tratem a AR permaneçam atentos ao alto risco de perda óssea e fraturas em seus pacientes. Para muitos desses pacientes de alto risco é importante que o tratamento da osteoporose seja feito, concomitantemente, para reduzir o risco de fratura”, destaca Sergio Lanzotti.