Gota: internações seriam evitáveis?

Um melhor atendimento clínico poderia impedir a maioria dos casos de gota que requerem hospitalização, de acordo com os resultados de pesquisas apresentadas durante o ACR 2014. “A gota é uma doença crônica que envolve inchaço, dor e vermelhidão nas articulações. A doença geralmente ataca as articulações dos tornozelos e dos pés, especialmente do dedão do pé. Ocorre quando o excesso de ácido úrico acumula-se no corpo e os cristais de urato se depositam nas articulações. Isto pode acontecer devido a um aumento na produção de ácido úrico, ou mais frequentemente, quando os rins não conseguem remover o excesso de ácido úrico do corpo”, explica o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). Para chegar às conclusões apresentadas, os pesquisadores analisaram dados retrospectivos em 56 pacientes internados em num hospital americano com o diagnóstico primário de gota, entre 2009-2013. O objetivo era determinar quantas dessas internações seriam evitadas com melhores intervenções e manejo clínico. A prevenção de hospitalizações por gota também poderia reduzir os custos com os cuidados de saúde. Os pesquisadores definiram uma internação hospitalar como evitável quando o paciente já tinha o diagnóstico primário de poliartrite, e posteriormente era diagnosticado como gota, durante a internação, sem nenhuma outra doença concomitante durante a internação. Eles também analisaram as características demográficas, incluindo o diagnóstico clínico na admissão, história prévia de gota, possíveis fatores de risco para a gota (como diabetes, doença cardiovascular, doença renal crônica e uso de diurético, uso de aspirina em baixas doses), medicamentos para gota, níveis séricos de ácido úrico dentro de um ano antes da internação, tempo de doença reumática, procedimentos cirúrgicos realizados e custos de hospitalização. Segundo os autores do estudo, na Reumatologia, o paciente recorre muito ao atendimento de emergência, por isso surgiu a hipótese de que muitas destas internações por gota eram desnecessárias. Como o paciente busca muitas vezes a emergência, em vez de ir ao consultório do seu reumatologista, em busca do alívio imediato da dor, isso fazia a internação ser a decisão mais apropriada. “Os autores do estudo defendem que os resultados podem estimular o interesse em um esforço de todo o sistema para criar uma iniciativa de melhores cuidados em relação à gota. É preciso uma abordagem multifacetada para melhor lidar com este problema”, explica o diretor do Iredo. Das 56 internações por gota estudadas, os pesquisadores descobriram que 50 (89%) preencheram a definição do estudo de internação evitável. Os diagnósticos clínicos incluíram 76% artrite séptica, 14% poliartrite inflamatória e 8% celulite. Das 50 internações evitáveis, 33 pacientes foram submetidos à artrocentese, 24 dos quais foram realizados na emergência. Trinta e cinco (70%) dos pacientes tinham história prévia de gota, e 21 (42%) tinham três ou mais fatores de risco para a gota. Dos 35 pacientes com história prévia de gota, 74% eram acompanhados por seu médico de cuidados primários, e 26% estavam sendo acompanhados por um reumatologista. Dos 26 pacientes tratados por médicos de família, oito (31%) faziam terapia de redução de urato e cinco (19%) estavam em profilaxia de colchicina. Havia 23 pacientes cujos níveis séricos de ácido úrico foram registradas no prazo de um ano da sua hospitalização, e 18 (78%) destes pacientes não atingiram a meta de <6 mg / dL. Dos 15 pacientes em tratamento de gota, a longo prazo, 33% eram não-conformes com os seus planos de tratamento. Três pacientes no estudo foram submetidos a procedimentos ortopédicos, incluindo uma amputação do dedo do pé e dois debridamentos artroscópicos, e subsequentemente foram diagnosticados como tendo gota. “Os autores do estudo concluíram que 89% das hospitalizações com diagnóstico primário de gota eram evitáveis. Eles notaram várias lacunas importantes nos cuidados clínicos e observaram que as pessoas com gota incorrem em custos de saúde desnecessários e dispendiosos na sala de emergência, além de despesas de cuidados de admissão evitáveis”, destaca Sergio Lanzotti. [/et_pb_text][/et_pb_column] [/et_pb_row] [/et_pb_section]
Vitamina D pode beneficiar pacientes com lúpus

Vacinação da gripe: essencial para pacientes com artrite
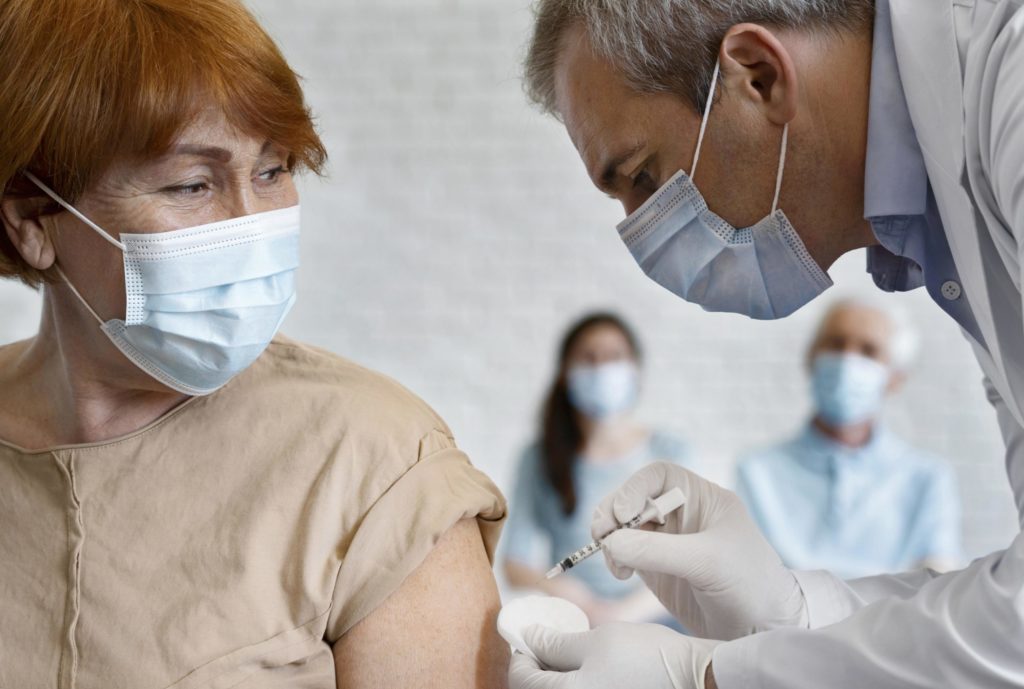
Uma pesquisa da Universidade de Manchester encontrou um déficit na vacinação da gripe e de doenças pneumocócicas entre aqueles diagnosticados com artrite reumatoide (AR), o que aumenta potencialmente o risco de infecções. A equipe de pesquisadores analisou dados de mais de 15.000 pacientes diagnosticados com a doença que foram tratados com certos tipos de medicamentos imunossupressores e descobriu que um em cada cinco pacientes não recebeu nenhuma vacina contra a gripe e um em cada dois pacientes não recebeu nenhuma vacina contra a pneumonia, ao longo do período de acompanhamento do estudo, cinco anos. “Doentes com artrite reumatoide têm o dobro do risco normal de infecção, devido a uma variedade de fatores em comparação com o resto da população. As diretrizes recomendam que as vacinas devem ser utilizadas para proteger esses pacientes contra certos tipos de infecções, tais como a gripe e a pneumonia”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). O estudo utilizou informações de registros eletrônicos de pacientes para avaliar a situação vacinal desse grupo. Os pesquisadores analisaram dados de 15.724 pacientes com diagnóstico de AR entre 2000 e 2013. Os pesquisadores descobriram que aqueles que eram mais jovens, que não apresentavam outro risco clínico e que iam menos ao reumatologista apresentavam menor probabilidade de serem vacinados. Segundo o diretor do Iredo, “as orientações sobre a vacinação contra influenza e a pneumonia para pacientes com AR não são claras para a maioria dos pacientes. O reumatologista precisa manter um diálogo constante com o paciente sobre o tema. É benéfico para os pacientes com AR que os reumatologistas forneçam conselhos específicos sobre a vacinação para os pacientes, de maneira individual, ou considerem https://www.iredo.com.br/wir/wp-content/uploads/2018/08/saude-ossea-scaled-1.jpgistrar vacinas em suas próprias clínicas”, diz. Lanzotti destaca que o alerta do estudo é relevante: “a infecção é significativa para os pacientes com artrite reumatoide. O estudo ressalta a importância da vacinação para ajudar a prevenir o impacto da gripe e de outras infecções”.
Artrite inflamatória juvenil e diabetes

Os resultados de um estudo envolvendo mais de 9.000 pacientes, apresentado no EULAR 2016, mostraram que o diabetes tipo 1 ocorre numa frequência significativamente maior em pacientes com artrite inflamatória juvenil (AIJ) do que na população em geral. Uma melhor compreensão desta ligação entre diabetes e AIJ pode levar a novas intervenções preventivas e terapêuticas em ambas as doenças. “A artrite inflamatória juvenil é a doença reumática crônica mais comum da infância, afetando cerca de 20-150 crianças em cada 100.000. Ela é definida como uma inflamação crônica das articulações sinoviais, com causa desconhecida, que pode começar em crianças, mesmo bem novinhas, com um ano de idade, e que persiste por pelo menos seis semanas. A AIJ provoca dor, inchaço e rigidez das articulações, e, por vezes, exantema e febre. Apesar dos avanços no tratamento, a AIJ pode fazer com que muitas crianças fiquem foram da escola e não participem das atividades físicas”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo), que esteve presente ao evento, que aconteceu em Londres, entre 08 e 11 de junho. Nos últimos anos, avanços importantes têm sido feitos na compreensão dos chamados genes de suscetibilidade que contribuem para diferentes doenças autoimunes. Está se tornando claro que, apesar das diferenças clínicas aparentes entre as doenças autoimunes, elas compartilham uma série de fatores de risco genéticos. Crianças e adolescentes com AIJ são, portanto, suscetíveis de desenvolver outras doenças autoimunes. “Há um claro aumento na prevalência de artrite inflamatória juvenil em jovens com diabetes tipo 1 em comparação com a população pediátrica em geral. No entanto, este estudo mostra a correlação inversa: que o diabetes tipo 1 ocorre mais frequentemente em pacientes com AIJ. O próximo passo é explorar em detalhes os fatores e mecanismos que ligam as duas doenças e confirmar que estes resultados são aplicáveis a outras áreas geográficas, onde diferentes fatores ambientais e genéticos estão em jogo. Ao compreender melhor esta ligação, poderemos ser capazes de desenvolver novas intervenções preventivas e terapêuticas”, diz o diretor do Iredo. O estudo incluiu 9.359 pacientes com AIJ, com idade média de 12 anos, e uma duração média da doença de 4,5 anos, registrados na base de dados pediátricos reumatólogicos alemães, entre 2012 e 2013. O diabetes tipo 1 foi diagnosticado em 50 dessas crianças, o que equivale a uma predominância de diabetes de 0,5%. Em comparação com uma amostra de idade e sexo da população em geral, a prevalência de diabetes em pacientes com AIJ foi significativamente maior, com aproximadamente o dobro da razão de prevalência de diabetes em pacientes com AIJ em relação aos controles (1,92 para as meninas e 2,04 para os meninos). Mais da metade dos pacientes (58%) desenvolveram diabetes antes de AIJ. O aparecimento do diabetes aconteceu, em média, cinco anos antes do início da AIJ. A maioria desses pacientes não tinha recebido qualquer drogas anti-reumática antes do início da sua diabetes. Os pacientes com diabetes tipo 1 não diferiram significativamente no espectro de gravidade da sua AIJ em comparação com aqueles sem diabetes.
Fatores de risco para osteoporose: saiba mais!

Em geral, os fatores de risco para osteoporose são influenciados pela idade, pelo gênero e pela origem étnica. Normalmente, quanto mais idoso, maior é o risco de ter osteoporose. As mulheres são mais suscetíveis à perda óssea do que os homens. Entretanto, embora as mulheres tenham mais chances de sofrer uma fratura osteoporótica (devido à repentina perda óssea durante a menopausa), os homens também podem sofrer de osteoporose. Embora alguns fatores de risco não possam ser modificados (fatores de risco “não- modificáveis”), você deve ser consciente de que fatores que influenciam na sua saúde. Os seguintes fatores de risco são motivo para que você se submeta a uma avaliação da saúde dos seus ossos: História familiar “A genética e o estilo de vida que você compartilha com a sua família e a dieta contribuirão para o seu pico de massa óssea e para o ritmo da perda óssea em idade avançada. Se um dos seus pais sofreu uma fratura, especialmente de quadril, você tem mais chances de ter osteoporose. Cerca de 20-25 % de todas as fraturas de quadril ocorrem em homens mais velhos e os homens têm uma maior probabilidade de ficar com uma deficiência e de morrer após uma fratura de quadril. A osteoporose também é mais comum em pessoas de origem europeia ou asiática, provavelmente por causa das diferenças na estrutura óssea e no pico de massa óssea”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). Fratura prévia “As pessoas que já tiveram uma fratura osteoporótica têm quase duas vezes mais possibilidades de ter uma segunda fratura, em comparação com pessoas que nunca sofreram fraturas. Qualquer pessoa que tenha sofrido uma fratura depois dos 50 anos deve fazer uma avaliação para verificar se tem osteoporose. Na maioria dos casos, será indicado um tratamento para prevenir prováveis futuras fraturas”, diz o reumatologista. Certos medicamentos Alguns medicamentos podem ter efeitos colaterais que diretamente enfraquecem os ossos ou que aumentam o risco de fraturas provocadas por quedas. Os pacientes que tomem alguma das seguintes drogas devem consultar os seus médicos sobre o aumento nos riscos da saúde dos ossos: Glicocorticosteroides – por via oral ou inalados (por exemplo para asma, artrite); Certas drogas imunossupressoras (calmodulina/inibidores da fosfatase calcineurina); Tratamento hormonal para a tiroide (L-Tiroxina); Certos hormônios esteroides (acetato de medroxiprogesterona, hormônios agonistas liberadores de hormônio luteinizante); Inibidores de aromatase (utilizados em tratamentos de câncer de mamas); Certos antipsicóticos; Certos anticonvulsivantes; Certas drogas antiepiléticas; Lítio; Inibidores da bomba de Prótons. Hipogonadismo primário/secundário em homens “Homens jovens que sofrem de hipogonadismo com baixos níveis de testosterona têm baixa densidade óssea, que pode ser aumentada por meio de uma terapia de reposição de testosterona. Em qualquer idade, o hipogonadismo agudo, como aquele resultante da orquiectomia, para o câncer da próstata, acelera a perda óssea a um ritmo semelhante à perda sofrida por mulheres menopáusicas. A perda óssea após uma orquiectomia ocorre rapidamente durante vários anos e na maioria dos casos é recomendável que se faça um tratamento para preveni-la”, orienta Sergio Lanzotti. Certos distúrbios médicos Algumas doenças, assim como os medicamentos utilizados para tratá-las, podem enfraquecer os ossos e aumentar o risco de fraturas. Entre as doenças e os distúrbios mais comuns que podem colocar uma pessoa em risco, encontram-se: Artrite reumatoide; Problemas nutricionais/ gastrointestinais (Doença de Crohn etc.); Doença renal crônica; HIV; Doenças hematológicas/tumores malignos (inclusive cânceres de próstata e de mamas); Certas doenças hereditárias; Estados hipogonadais (Síndrome de Turner / Síndrome de Klinefelter, amenorreia etc.); Desordens endócrinas (diabetes, síndrome de Cushing, hiperparatiroidismo etc.). Menopausa/histerectomia “Mulheres pós-menopáusicas e aquelas que já sofreram a retirada dos ovários ou que tiveram menopausa precoce antes dos 45 anos, devem prestar maior atenção à sua saúde óssea. A perda óssea acelerada se inicia depois da menopausa, quando o efeito protetor do estrogênio fica reduzido. Para algumas mulheres, uma terapia de reposição hormonal pode ajudar a reduzir o ritmo da perda óssea, quando iniciada antes dos 60 anos ou até 10 anos depois da menopausa”, orienta o diretor do Iredo.
TRAPS: Febre Familiar da Hibérnia

A TRAPS é uma doença inflamatória caracterizada por episódios recorrentes de febre com picos febris altos, geralmente com uma duração de duas a três semanas. A febre é normalmente acompanhada por distúrbios gastrointestinais (dor abdominal, vômitos, diarreia), erupção cutânea vermelha e dolorosa, dor muscular e inchaço ao redor dos olhos. Pode ocorrer insuficiência renal na fase tardia da doença. É possível observar casos semelhantes na mesma família. A TRAPS é considerada uma doença rara, mas a sua verdadeira prevalência é atualmente desconhecida. Afeta igualmente indivíduos do sexo masculino e do sexo feminino e o seu início ocorre geralmente durante a infância, embora tenham sido descritos casos em que a doença teve início em adultos. Os primeiros casos foram relatados em doentes de descendência Irlandesa-Escocesa, no entanto, a doença também já foi identificada noutras populações: Franceses, Italianos, judeus Sefarditas e Asquenazes, Armênios, Árabes e Kabylians do Magrebe. As estações do ano e o clima não demonstraram influenciar a evolução da doença. Causas da doença https://libido-portugal.com/kamagra-100mg-comprar/ A TRAPS deve-se a uma anomalia hereditária de uma proteína (Receptor I do Fator de Necrose Tumoral [TNFRI]), que leva a um aumento da resposta inflamatória aguda normal do doente. O TNFRI é um dos receptores celulares específicos de uma potente molécula inflamatória circulante conhecida como fator de necrose tumoral (TNF). A associação direta entre a alteração da proteína do TNFRI e o estado inflamatório grave recorrente observado na TRAPS ainda não foi totalmente identificada. Infeções, lesões ou estresse psicológico podem desencadear os episódios. Fator hereditário A TRAPS é herdada como uma doença autossômica dominante. Esta forma de hereditariedade significa que a doença é transmitida por um dos progenitores que tem a doença e é portador de uma cópia anormal do gene TNFRI. Todos os indivíduos têm duas cópias de todos os genes. Portanto, o risco de um progenitor afetado transmitir a cópia do gene TNFRI mutante para cada filho é de 50%. Também pode ocorrer uma mutação de novo (nova). Nestes casos, nenhum dos progenitores tem a doença, nem é portador da mutação no gene TNFRI, mas a alteração do gene TNFRI desenvolve-se durante a concepção da criança. Neste caso, o risco de outro filho desenvolver TNFRI é aleatório. Prevenção A TRAPS é uma doença hereditária. Uma pessoa que seja portadora da mutação pode ou não apresentar os sintomas clínicos. Atualmente, a doença não pode ser prevenida. A TRAPS não é uma doença infeciosa. Apenas os indivíduos geneticamente afetados podem desenvolver a doença. Sintomas Os principais sintomas são episódios recorrentes de febre que normalmente duram duas ou três semanas, mas por vezes, de maior ou menor duração. Estes episódios estão associados a calafrios e dor muscular intensa, envolvendo o tronco e os membros superiores. A erupção cutânea típica é vermelha e dolorosa, resultante da inflamação subjacente na área da pele e do músculo. A maioria dos doentes sente uma profunda dor muscular tipo cólica no início dos ataques, a qual aumenta gradualmente de intensidade e começa a migrar para outras partes dos membros, seguida pelo aparecimento de uma erupção cutânea. Dores abdominais difusas com náuseas e vômitos são comuns. Inflamação da membrana que cobre a parte da frente do olho (conjuntiva) ou inchaço ao redor dos olhos são características da TRAPS, embora estes sintomas possam ser observados noutras doenças. Dor torácica devido à inflamação da pleura (a membrana ao redor dos pulmões) ou do pericárdio (a membrana ao redor do coração) também é relatada. Alguns doentes, especialmente na idade adulta, têm uma evolução flutuante e subcrônica da doença, caracterizada por episódios de dor abdominal, dores articulares e musculares, manifestações oculares, com ou sem febre, e uma elevação persistente dos parâmetros laboratoriais de inflamação. A amiloidose é a complicação mais grave e de longo prazo da TRAPS, ocorrendo em 14% dos doentes. A amiloidose deve-se à deposição no tecido de uma molécula circulante produzida durante a inflamação, denominada r amiloide A sérica. A deposição de amiloide A nos rins leva à perda de uma grande quantidade de proteínas na urina e progride para insuficiência renal. A apresentação da TRAPS varia doente para doente, em termos da duração de cada episódio e da duração dos períodos assintomáticos. A combinação dos principais sintomas também é variável. Estas diferenças podem ser explicadas em parte por fatores genéticos. Diagnóstico O reumatologista irá suspeitar de TRAPS com base nos sintomas clínicos identificados e por meio de um exame físico e do histórico médico familiar. Várias análises sanguíneas são úteis para detectar a inflamação durante as crises. O diagnóstico é confirmado apenas por análises genéticas, apresentando evidência de mutações. Os diagnósticos diferenciais são outras doenças que apresentam febre recorrente, incluindo infeções, neoplasias e outras doenças inflamatórias crónicas tais como Febre Mediterrânica Familiar (FMF) e Deficiência de Mevalonato Quinase (MKD). Os testes laboratoriais são importantes para o diagnóstico da TRAPS. Análises sanguíneas, tais como a velocidade de sedimentação eritrocitária (VHS), PCR, proteína amiloide A sérica (AAS), hemograma completo e fibrinogênio são importantes durante uma crise para poder avaliar o grau de inflamação. Estas análises são repetidas após a criança ficar assintomática para avaliar se os resultados voltaram ao normal ou se estão próximos. É também testada uma amostra de urina para avaliar a presença de proteínas e glóbulos vermelhos. Podem existir alterações temporárias durante as crises. Os doentes com amiloidose terão níveis persistentes de proteína nas análises à urina. A análise molecular do gene TNFRI é realizada em laboratórios de genética especializados. Tratamento Até esta data, não existe nenhum tratamento para prevenir ou curar a doença. Os anti-inflamatórios não-esteroides ( como o ibuprofeno, naproxeno ou indometacina) ajudam a aliviar os sintomas. Doses elevadas de corticosteroides são muitas vezes eficazes, mas a sua utilização prolongada pode provocar efeitos secundários graves. O bloqueio específico da citoquina inflamatória TNF com a forma solúvel do receptor do TNF demonstrou ser um tratamento eficaz em alguns doentes para prevenção dos episódios de febre. Por outro lado, a utilização de anticorpos monoclonais contra o TNF está associada a uma exacerbação da doença. Recentemente, foi relatada uma boa resposta a um medicamento que bloqueia outra citoquina
Biológicos protegem contra a perda óssea

Uma revisão do Grupo de Trabalho sobre Inflamação Crônica e Estrutura Óssea da International Osteoporosis Foundation (IOF) concluiu que o tratamento precoce e agressivo da artrite reumatoide (AR) com fármacos biológicos, especificamente medicamentos antirreumáticos modificadores da doença biológica, podem ser eficazes na interrupção da perda óssea progressiva dos pacientes com AR. “A perda óssea é um dos efeitos mais prejudiciais induzidos pela inflamação crônica, bem como pelos medicamentos tomados para tratar a artrite reumatoide, como os glicocorticoides. Por isso é importante uma melhor compreensão sobre os medicamentos usados para tratar pacientes com inflamações crônicas que tenham menos probabilidades de impactar negativamente a saúde óssea”, afirma o reumatologista Sergio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). A perda óssea progressiva da AR tem várias causas. O desenvolvimento da inflamação crônica tem impactos sobre o sistema imunológico e isso leva a sinais e sintomas que podem aumentar a perda óssea. “Anorexia, desnutrição, perda muscular, caquexia e depressão estão direta ou indiretamente relacionadas à inflamação crônica. A diminuição da capacidade funcional e a falta de exercícios associada à dor e às deformidades articulares contribuem ainda mais para a perda óssea progressiva”, destaca o reumatologista. O uso de corticosteroides, durante o tratamento da AR, mesmo em pequenas doses de prednisona de 5mg / dia ou o equivalente, por mais de 3 meses, está associado à perda óssea rápida e persistente. Um estudo mostrou que o tratamento contínuo com prednisona a 10 mg / dia, durante 90 dias ou mais, aumentou o risco de fraturas vertebrais em 17 vezes e fraturas de quadril em 7 vezes. O Grupo de Trabalho concluiu que: “Embora vários estudos relatem ações favoráveis de terapias biológicas sobre a proteção óssea, é claro que ainda há necessidade de mais estudos, pesquisas e aprofundamento sobre o risco de fraturas ósseas em pacientes com AR. Os autores do estudo, recomendam, apropriadamente que todos os médicos que tratem a AR permaneçam atentos ao alto risco de perda óssea e fraturas em seus pacientes. Para muitos desses pacientes de alto risco é importante que o tratamento da osteoporose seja feito, concomitantemente, para reduzir o risco de fratura”, destaca Sergio Lanzotti.
Fibromialgia: uma dor que não passa!

Dor nos ombros, nos braços, nas costas, nas pernas, na cabeça, nos pés. Quem tem fibromialgia conhece bem o corpo, pois todo ele reclama… Antigamente, as pessoas que apresentavam este quadro clínico sofriam duplamente, pois a doença demorou a ser reconhecida como um mal físico. “A fibromialgia já foi confundida com depressão e estresse. Por falta de informação — e diagnóstico —, os pacientes ainda tinham que sofrer na alma o transtorno que a dor já impingia ao corpo”, explica o reumatologista Sergio Bontempi Lanzotti, diretor do Iredo, Instituto de Reumatologia e Doenças Osteoarticulares. A fibromialgia é classificada como uma síndrome porque se caracteriza por um conjunto de sintomas. “O que está presente em todos os quadros é a dor difusa pelo corpo inteiro, presente na maior parte do dia”, diz Sérgio Lanzotti. Em geral, a dor vem acompanhada de algumas outras manifestações como formigamento, irritabilidade, enxaqueca, cólon irritável, pernas inquietas e distúrbios do sono. “Os pacientes que apresentam fibromialgia geralmente dormem mal, têm sono leve, entrecortado, não reparador. Ao despertar, a pessoa fica com a sensação que não descansou”, explica o especialista em Reumatologia. É comum ainda que os fibromiálgicos apresentem alterações de humor, com quadros de depressão ou de ansiedade. De acordo com pesquisas, 25% dos portadores apresentam sintomas de depressão junto com dores difusas, enquanto 50% relatam aos médicos que já tiveram crises depressivas, antes de surgir o quadro doloroso. Com o avanço dos estudos e pesquisas sobre a doença, as evidências comprovam que a fibromialgia é uma doença física, sim. Não se trata de uma síndrome invisível. Há trabalhos científicos mostrando que o portador apresenta alterações na anatomia cerebral. Um desses estudos foi apresentado no final de 2008, na França. Graças a um exame por imagem chamado Spect – tomografia computadorizada por emissão de fóton -, os médicos do Centro Hospitalar Universitário de La Timone, em Marselha, constataram que no cérebro de 20 mulheres com esse tipo de hipersensibilidade havia um fluxo maior de sangue em regiões que identificam a dor. Paralelamente, notaram uma queda de circulação na área destinada a controlar os estímulos dolorosos. Nas dez voluntárias saudáveis que participaram da pesquisa, nenhuma alteração foi detectada. Este trabalho soma-se a outros dados consagrados sobre a presença do distúrbio, como o aumento dos níveis de substância P, o neurotransmissor que dispara o alarme dolorido e a menor disponibilidade de serotonina, molécula que avisa ao sistema nervoso que a causa da dor já passou. Confirmada que a fibromialgia está longe de ser uma doença psíquica, a pergunta que ainda não foi respondida é por que a doença surge. “Quando soubermos a sua origem, conseguiremos acabar com a causa e encontrar a cura”, diz o médico. Por enquanto, o que se conhece são os gatilhos do terrível incômodo — fatores que desencadeiam a crise, como o estresse pós-traumático —, além dos meios de minimizar o quadro e devolver qualidade de vida aos pacientes. Para diagnosticar a doença Para diagnosticar adequadamente a fibromialgia é preciso estar atento aos seus vários sintomas. “O diagnóstico da doença é clínico, pois os exames complementares, na maioria das vezes, são absolutamente normais. É preciso basear-se na presença do quadro característico de dor e no reconhecimento de pontos pré-definidos que sejam dolorosos à pressão dos dedos do especialista”, explica Sérgio Lanzotti. Para estabelecer o diagnóstico definitivo é preciso conhecer em detalhes a história do paciente, escutar suas queixas e procurar fatores emocionais ou quadros de depressão ou ansiedade. “Embora não sejam as causas diretas, as condições emocionais estão intimamente ligadas à enfermidade”, destaca o médico. Tratamento melhora a qualidade de vida Não existe uma terapêutica única para livrar o paciente de uma vez por todas das dores no corpo, problemas de sono, irritabilidade ou depressão associados. Mas a intensidade dolorosa poderá diminuir. Com a evolução do tratamento, a qualidade de vida pode melhorar. “O tratamento da fibromialgia precisa ser individualizado. Se houver alguma doença associada, ela deverá ser tratada para eliminar mais essa causa de sofrimento. E assim se procede com cada uma das doenças associadas. Procuramos equilibrar este paciente, sugerindo alterações no seu estilo de vida. Por exemplo, aconselhamos o paciente a não ficar parado. Atividades físicas aeróbicas e de baixo impacto, como uma caminhada; e/ou um trabalho de musculação bem dosado são benéficos, pois aumentam os níveis de endorfinas, melhoram o bem-estar e ajudam no relaxamento”, informa Lanzotti. O médico destaca que, em alguns casos, juntamente com os exercícios, é necessário empregar medicamentos para manter a dor sob controle. “São prescritos medicamentos que atuam sobre os níveis de serotonina, melhorando o processo de inibição da dor e as mudanças de humor”, explica. Os medicamentos utilizados no tratamento da fibromialgia abrangem desde analgésicos até anti-convulsivantes estabilizadores do Sistema Nervoso Central. “Dentre os tratamentos que estão sendo pesquisados para alívio das dores, destacamos a estimulação magnética transcraniana, que consiste na aplicação diária de ondas elétricas em um local específico do crânio. O tratamento ainda é experimental, encontra-se em avaliação, tanto no Brasil, como em centros especializados do mundo, como o Centro de Neurociência da Universidade de Harvard, Boston, nos Estados Unidos”, informa Lanzotti. Já as drogas como os opioides, com exceção do tramadol, não são muito eficazes no tratamento de pessoas fibromiálgicas. “O consenso é que no rol de cuidados não podem faltar remédios, atividade física aeróbica e uma boa alimentação. Um exemplo: caminhar de três a quatro vezes por semana, durante 30 minutos, libera substâncias prazerosas como as endorfinas e relaxa a musculatura. Alguns portadores de fibromialgia que seguem esse receituário chegam até a dispensar a medicação”, diz o reumatologista. Por fim, Sérgio Lanzotti destaca que durante o tratamento, é preciso “ensinar ao paciente algumas artimanhas para evitar os fatores estressantes, que são gatilhos para a dor. Técnicas de respiração e de relaxamento podem ser caminhos para o alívio do sofrimento também”, defende. FONTE: AS MAIS MAIS
Febre reumática pode causar problemas cardíacos

A febre reumática é uma doença autoimune que provoca dores nas articulações e destruição das válvulas do coração. Ela atinge principalmente crianças e adolescentes, entre 5 e 18 anos de idade. A doença dá seus primeiros sinais com o surgimento de uma infecção na garganta, causada pela bactéria Streptococcus pyogenes. Se a infecção não é tratada apropriadamente, entre 1% e 5% das crianças adquirem dores nas articulações. Dessas, entre 30% e 40% vão desenvolver problemas cardíacos, no futuro. “Ainda não se sabemos exatamente porque apenas algumas pessoas desenvolvem essa complicação, mas sabemos que as que desenvolvem os problemas cardíacos já nascem com uma predisposição genética para a doença. Mas é possível também que fatores ambientais estejam envolvidos na patogenia da doença”, afirma o reumatologista Sérgio Bontempi Lanzotti, diretor do Instituto de Reumatologia e Doenças Osteoarticulares (Iredo). Muitos sintomas… A febre reumática é uma doença que apresenta muitos sintomas: · Artrite migratória; · Sopro cardíaco, quando há comprometimento das válvulas do coração; · Cardite, inflamação no músculo do coração; · Coréia, movimentos descoordenados dos membros em conseqüência de inflamação no cérebro; · Eritema marginado, manchas avermelhadas na pele; · Nódulos subcutâneos; · Febre baixa (37,5º C); · Prostração; · Inapetência; · Falta de ar. Para ter certeza sobre o diagnóstico da doença, o reumatologista baseia-se na história da doença relatada pelos pais, nas alterações encontradas no exame físico e nos resultados de alguns exames. Este conjunto de dados – Critérios de Jones – é importantíssimo para o diagnóstico. “Exames de sangue, de cultura de material da orofaringe e a pesquisa de anticorpos para identificar a presença do Streptococcus pyogenes são úteis para confirmar o diagnóstico, com base na avaliação clínica. Na hipótese de comprometimento das válvulas do coração, eletrocardiograma, ecocardiograma e raios-x de tórax são exames recomendados também”, explica o reumatologista. Importância do tratamento apropriado “A febre reumática é um problema relevante de saúde pública, especialmente nos países pobres, nos quais se estima que a febre reumática seja responsável por cerca de 60% de todas as doenças cardiovasculares em crianças e adultos jovens”, destaca Sérgio Lanzotti. Apesar do declínio global da incidência de febre reumática experimentado na segunda metade do século XX, nas últimas duas décadas nota-se o aumento progressivo do número de casos agudos da doença, associados a formas agressivas e invasivas de infecções estreptocócicas. Todos os anos, 616 milhões de pessoas são infectadas pela bactéria e cerca de 15,6 milhões desenvolvem a doença, informa uma pesquisa da Organização Mundial da Saúde (OMS) de 2005. No mesmo ano, a doença matou 283 mil crianças e adolescentes. No Brasil, o Ministério da Saúde identificou 10 milhões de infecções e 15 mil novos casos de doença cardíaca por ano. “Por isto, uma vez confirmado o diagnóstico de febre reumática é necessário que seja feita uma dose de penicilina benzatina (600.000 a 1200.000 unidades) intramuscular para erradicar o Streptococcus pyogenes do organismo. Além da prescrição do medicamento é preciso tratar a artrite, a cardite ou a coreia com os medicamentos adequados para cada situação”, explica o diretor do Iredo. Após esta primeira etapa, inicia-se a profilaxia secundária da doença, com a aplicação de penicilina benzatina a cada 21 dias, para evitar que a criança, quando em contato novamente com a bactéria, venha a apresentar uma recaída. “Para a criança que apresenta febre reumática, a falha ou a interrupção da medicação, a cada 21 dias, pode trazer consequências graves, pois se ela entrar em contato com outra criança ou adulto com infecção de orofaringe, ela não somente será reinfectada, como poderá desenvolver novamente as complicações da febre reumática, sendo a recorrência de cardite cada vez mais grave, exigindo tratamentos mais rigorosos, inclusive cirurgia cardíaca”, explica o médico. O tempo de tratamento da doença será determinado pelo reumatologista, que levará em conta se houve acometimento do coração ou não. “Nos casos em que só há artrite, a medicação poderá ser usada até 18 anos ou até 5 anos, após o diagnóstico da doença, se a criança tiver mais de 13 anos. Se tiver ocorrido cardite, a medicação deverá ser para toda a vida”, observa Lanzotti. Medidas preventivas Como não podemos saber quem tem predisposição para desenvolver as complicações da infecção de orofaringe por esta bactéria, a recomendação é que em qualquer infecção de garganta em crianças e adolescentes, o médico seja consultado para avaliar a necessidade ou não de tratamento com antibióticos. Só o médico saberá diferenciar cada situação. “Já para a criança que tem o diagnóstico de febre reumática confirmado, a única maneira de evitar complicações mais graves no coração é não deixar de tomar as injeções de penicilina nas datas certas”, alerta o reumatologista. Pesquisa no Brasil avança Os primeiros testes em humanos de uma vacina brasileira contra a bactéria precursora da febre reumática poderão ser realizados em 2011. No Laboratório de Imunologia do Instituto do Coração (InCor), do Hospital das Clínicas (HC) da Faculdade de Medicina da USP, testes com camundongos mostraram que a vacina imunizou de 80% a 100% dos animais. Para que a expectativa se concretize no ano que vem, os cientistas precisam preparar a documentação a ser submetida à Agência Nacional de Vigilância Sanitária (Anvisa) e esperar a resposta do órgão. FONTE: DOURADOS AGORA
Atrite reumatoide: fatos sobre a doença

A artrite reumatoide impede a realização de exercícios físicos No passado, as pessoas com artrite reumatoide eram muito magras, pois acreditava-se que os exercícios físicos provocavam mais danos às articulações e atrofiavam ao músculos. Além disso, acreditava-se também que a inflamação crônica associada com a artrite reumatoide provocava perda de peso e perda de apetite. “Hoje, sabemos que os medicamentos antiinflamatórios e os exercícios físicos fazem parte do tratamento, portanto, ter artrite não significa ter uma aparência franzina. Realizar o exercício físico pode ser difícil (se não impossível) durante uma crise, mas de modo geral, a atividade física geralmente ajuda no tratamento e não agrava o estado dos pacientes com a doença”, explica o reumatologista Sergio Bontempi Lanzotti, (CRM-SP 60.377), diretor do Iredo, Instituto de Reumatologia e Doenças Osteoarticulares. Fumar pode desencadear a doença Fumar é o gatilho ambiental mais bem compreendido e pode desempenhar um papel importante em um terço dos casos graves de artrite reumatoide, incluindo mais de 50% dos diagnósticos da doença entre as pessoas que são geneticamente suscetíveis a ela. “Os fumantes que têm uma variante genética conhecida como epítopo compartilhado têm um risco dez vezes maior de desenvolver artrite. Nós sabemos que fumar provoca doenças cardiovasculares e certos tipos de câncer e muitas outras doenças, mas para alguns, a ligação entre o tabagismo e a artrite reumatoide é uma surpresa”, diz o reumatologista. A artrite reumatoide risco varia segundo a geografia Quanto mais longe da linha do Equador, maior é o risco de artrite reumatoide. Viver em uma latitude mais elevada no início da vida – entre 15-30 anos – parece ser mais arriscado do que em outros momentos. “Em um estudo de 2010, realizado com cerca de 10.000 mulheres, o risco da doença foi maior para aquelas que viviam no nordeste e no centro-oeste dos Estados Unidos, em comparação com mulheres que viviam a oeste das Montanhas Rochosas. Os autores destacaram que o risco de artrite aumenta nas latitudes superiores devido à falta de luz solar bem como a outros fatores ambientais”, afirma Lanzotti. A vitamina D pode estar ligada ao risco de desenvolver artrite Um estudo de 2004 acompanhou mais de 29 mil mulheres e descobriu que aquelas com a menor ingestão de vitamina D apresentavam maior risco de desenvolver artrite. “Não está provado que a vitamina desempenha um papel no aparecimento da doença. No entanto, o efeito protetor da vitamina D poderia explicar porque as pessoas que vivem em latitudes mais altas – recebendo menos luz solar e produzindo menos vitamina D, em geral – parecem estar em maior risco de desenvolver artrite reumatoide. Outras doenças autoimunes, como a esclerose múltipla, também têm sido vinculadas a déficits de vitamina D”, conta o médico. A poluição provocada pelo excesso de tráfego pode desempenhar um papel importante Partículas microscópicas geradas pela poluição podem ser inaladas profundamente pelos pulmões e podem estar relacionadas com a inflamação provocada pela artrite. “Pesquisadores de Harvard realizaram um estudo em 2009 com mais de 90 mil mulheres norte-americanas para analisar a relação entre artrite e poluição do tráfego. Eles descobriram que as mulheres que viviam muito próximas de uma grande estrada apresentavam um maior risco de desenvolver artrite reumatoide em comparação com aquelas que viviam mais longe”, conta o diretor do Iredo. A artrite está em ascensão entre as mulheres A artrite está em alta entre as mulheres americanas, pela primeira vez, em 40 anos, de acordo com um estudo de 2010 de pesquisadores da Clínica Mayo. Eles descobriram um aumento de 2,5% nas taxas de artrite reumatoide entre as mulheres, entre 1995 e 2007, enquanto as taxas entre os homens caíram durante esse período. “Não está claro o porquê, mas os pesquisadores especulam que isso pode ser devido ao tabagismo (mulheres não deixam de fumar tão rapidamente quanto os homens); pílulas anticoncepcionais com baixa de estrógeno (o hormônio poderia ser protetor), e, possivelmente, mais deficiências de vitamina D”, diz o reumatologista Sergio Bontempi Lanzotti. A história da artrite reumatoide é obscura Nunca foi registrado um caso de artrite reumatoide em múmias e não há nenhuma evidência de que ela existia no Velho Mundo, antes de Cristóvão Colombo descobrir a América em 1492. “Isso sugere que a doença pode ser causada por um fator ambiental, mas isso nunca foi provado”, observa o reumatologista. Depressão e artrite caminham juntas “Isso provavelmente está relacionado com a dor da artrite reumatoide e o estresse associado a viver com uma doença crônica. Além disso, níveis elevados da proteína inflamatória do fator de necrose tumoral alfa (TNF-a) no sangue são associados com a depressão, por isso é possível que a inflamação que provoca a artrite reumatoide também provoque a depressão”, explica Lanzotti. A artrite favorece o aparecimento de outras doenças autoimunes “As pessoas com artrite reumatoide apresentam fatores de risco genéticos que as tornam suscetíveis a diversas doenças autoimunes. Doenças autoimunes da tireoide e síndrome de Sjögren são particularmente mais comuns em pessoas com artrite reumatoide”, afirma o médico. Gravidez afeta os sintomas da artrite reumatoide Algumas doenças autoimunes, incluindo a artrite reumatoide e o lúpus, apresentam uma melhora de seus sintomas durante a gravidez. “A artrite, muitas vezes, entra em remissão durante a gravidez. Algumas estatísticas mostram que até 75% das mulheres com artrite reumatoide vai entrar em remissão a partir do segundo mês de gravidez. A gravidez pode fazer com que o sistema imunológico hiperativo se comporte de outra maneira, além de aumentar a produção de alguns hormônios que têm efeitos protetores durante a gestação”, explica o diretor do Iredo. A artrite pode aumentar o risco de ataque cardíaco “A artrite é um fator de risco independente para ataques cardíacos, mesmo quando o nível de colesterol do paciente é normal, a pressão arterial é baixa e o paciente não tem diabetes. Se a doença está ativa, o risco de ataque cardíaco é triplicado. A inflamação sistêmica, que é uma característica da artrite reumatoide, é a provável culpada desse fato”, observa o reumatologista Sergio Bontempi Lanzotti. Artrite e diabetes: uma relação complicada